астматического статуса).
Формы БА:
1) иммунологическая;
2) неиммунологическая.
Патогенетические механизмы (клинико-патогенетические варианты) БА:
1) атопический;
2) инфекционнозависимый;
3) аутоиммунный;
4) дисгормональный;
5) нервно-психический дисбаланс;
6) адренергический дисбаланс;
7) холинергический дисбаланс;
8) первично измененная реактивность бронхов. Тяжесть течения БА:
1) легкое течение (обострения редкие, 2–3 раза в год, не длительные приступы удушья купируются приемом различных бронхолитических препаратов внутрь);
2) средней тяжести (более частые обострения 3–4 раза в год, приступы удушья протекают тяжелее и купируются инъекциями лекарственных препаратов); 3) тяжелое течение (характеризуется частыми и длительными обострениями, тяжелыми приступами, нередко переходящими в астматическое состояние). Фазы течения БА:
1) обострение (наличие повторно возникающих приступов БА или астматического состояния);
2) стихающее обострение (приступы становятся более редкими и нетяжелыми, физикальные и функциональные признаки заболевания выражены меньше, чем в фазу обострения);
3) ремиссия (исчезают типичные проявления БА: приступы удушья не возникают; полностью или частично восстанавливается проходимость бронхов).
Осложнения:
1) легочные: эмфизема легких, легочная недостаточность, ателектаз, пневмоторакс, астматический статус и пр.;
2) внелегочные: легочное сердце (компенсированное и декомпенсированное с развитием правосердечной недостаточности), дистрофия миокарда и др.
24. Дифференциальная диагностика бронхиальной астмы (БА)
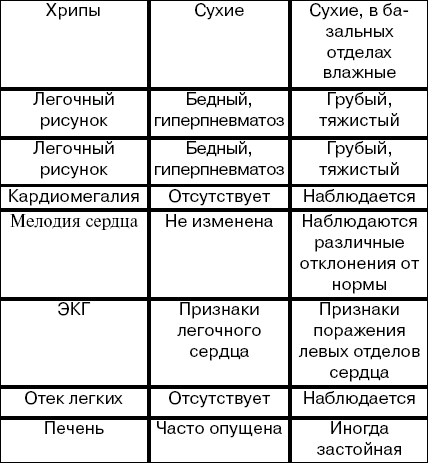
Дифференциальная диагностика. БА дифференцируют с сердечной астмой (см. табл. 1).
Таблица 1
Дифференциальная диагностика БА

25. Лечение и профилактика бронхиальной астмы (БА)
Лечение.
В терапии БА рекомендуется ступенчатый подход, (ступень 1 – наименьшая тяжесть течения астмы, ступень 4 – наибольшая).
Ступень 1. Легкое интермиттирующее течение, в случае которого симптомы БА появляются при экспозиции триггера (например, пыльцы или шерсти животных) или вследствие физической нагрузки. Лечение заключается в профилактическом приеме лекарств при необходимости (назначаются ингаляционные – агонисты, кромогликат, недокромил или антихолинергические препараты). Если астма проявляется более частыми симптомами, увеличением потребности в бронходилататорах, то возникает необходимость перехода к следующей ступени.
Ступень 2. Легкое персистирующее течение. Первичная терапия включает прием противовоспалительных препаратов, ингаляционных кортикостероидов, кромогликата натрия или недокромила натрия. При более тяжелых и длительных обострениях назначается короткий курс пероральных кортикостероидов.
Ступень 3 характеризуется средней тяжестью течения БА. Таким больным необходим ежедневный прием профилактических противовоспалительных препаратов. Доза ингаляционных кортикостероидов – 800– 2000 мкг в сочетании с бронходилататорами длительного действия.
Ступень 4. Тяжелое течение БА, когда полностью контролировать ее не удается. В этом случае цель лечения – достижение лучших возможных результатов. Первичное лечение предполагает назначение ингаляционных кортикостероидов в высоких дозах. Более тяжелое обострение может потребовать проведения курса лечения пероральными кортикостероидами, которые назначаются в минимальных дозах или через день. Для предотвращения развития побочных явлений высокие дозы ингаляционных кортикостероидов вводят через спейсер.
Ступень 5 предполагает уменьшение поддерживающей медикации. Это возможно, если астма остается под контролем не менее 3 месяцев, что помогает уменьшить риск побочного действия и повышает восприимчивость больного к планируемому лечению. «Уменьшение» лечения проводится под постоянным контролем симптомов, клинических проявлений и показателей функций внешнего дыхания посредством постепенного снижения (отмены) последней дозы или дополнительных препаратов.
Профилактика. Первичная профилактика БА включает лечение больных в состоянии предастмы, выявление у практически здоровых лиц с отягощенной наследственностью биологических дефектов, представляющих угрозу возникновения БА, устранение из окружающей больных среды потенциально опасных аллергенов, ир-ритантов и других факторов, которые могут привести к развитию болезни.
При лечении больных в состоянии предастмы необходимо санировать очаги инфекции, проводить терапию аллергической риносинусопатии, применять различные методы немедикаментозного лечения, включая игло-и психотерапию, ЛФК, баротерапию, санаторно-курортное лечение. Показано проведение специфической и неспецифической гипосенсибилизации.
26. Этиология и патогенез хронического бронхита (ХБ)
Хронический обструктивный бронхит – диффузное неаллергическое воспалительное поражение бронхиального дерева, обусловленное длительным раздражающим воздействием на бронхи различных агентов, имеющее прогрессирующее течение и характеризующееся нарушением легочной вентиляции по обструктивному типу, слизеобразования и дренирующей функции бронхиального дерева, что проявляется кашлем, отделением мокроты и одышкой.
Хронический бронхит подразделяется на первичный и вторичный.
Первичный ХБ – самостоятельное заболевание, не связанное с иными бронхолегочными процессами или поражением других органов и систем, при котором наблюдается диффузное поражение бронхиального дерева.
Вторичный ХБ развивается на фоне других заболеваний – как легочных, так и внелегочных.
Этиология. В развитии ХБ играют роль как экзогенные факторы.
Обструктивный синдром развивается вследствие сочетания ряда факторов:
1) спазма гладких мышц бронхов в результате раздражающего воздействия экзогенных факторов и воспалительных изменений слизистой оболочки;
2) гиперсекреции слизи, изменения ее реологических свойств, приводящих к нарушению мукоцилиарного транспорта и закупорке бронхов вязким секретом;
3) метаплазии эпителия из цилиндрического в многослойный плоский и его гиперплазии;
4) нарушения выработки сурфактанта;
5) воспалительного отека и инфильтрации слизистой оболочки;
6) коллапса мелких бронхов и облитерации бронхиол;
7) аллергических изменений слизистой оболочки. Различные соотношения изменений слизистой оболочки обусловливают формирование определенной клинической формы:
1) при катаральном необструктивном бронхите превалируют поверхностные изменения структурно- функциональных свойств слизистой оболочки;
2) при слизисто-гнойном (гнойном) бронхите преобладают процессы инфекционного воспаления. Однако возможна и ситуация, когда длительно текущий катаральный бронхит вследствие присоединения инфекции может стать слизисто-гнойным и т. п. При необструктивном варианте всех клинических форм ХБ вентиляционные нарушения выражены незначительно;

